كل مهنة لديها مبادئ توجيهية وقواعد ولوائح توجه ممارستها، وهذا ما تدور حوله الأخلاقيات الطبية. يتعلق الأمر بالسلوك المهني لممارسة المهن الطبية، بما في ذلك الدراسات الإكلينيكية والبحوث الطبية لاكتشاف علاجات جديدة.
مع التطور الهائل في الطب في العقود الأخيرة، وبروز قضايا مستجدة تسببت في خلق واقع غير مألوف، أثيرت أسئلة أخلاقية ملحّة تتطلب إجابات عليها، مثال على هذه القضايا المستحدثة: عمليات الإخصاب المجهري وتجميد الأجنة والاستنساخ والعلاج بالخلايا الجذعية والعلاج الجيني والذكاء الصناعي وغيرها.

أحد خبراء الأخلاقيات الطبية له تشبيه جميل لهذا الفرع في الممارسة الطبية، بأنه يمثل الكوابح لسيارة رياضية تسير بسرعة 300 كلم/س وهو حال البحوث الطبية المندفعة بوتيرة فائقة السرعة، فبدون الكوابح التي تهدئ جماح هذه السيارة، ستتحطم لامحالة.
يواجه الممارسون الصحيون تحديات مختلفة في سياق عملهم قد يكون لبعضها مشاكل أخلاقية، والأسوأ عندما تكون حالة طبية سيئة على مشارف الموت. اتخاذ القرار بشأن رعاية المرضى هو مسؤولية حاسمة لكل ممارس صحي. من الضروري أن يكون لدى الممارسين الصحيين بوصلة أخلاقية جيدة وفهم قوي للأخلاقيات الطبية، حتى يتمكنوا من القيام باستمرار بما هو أفضل لمرضاهم.
قد يحاكم المجلس الطبي الممارسين المخطئين في ممارستهم. كل مجلس طبي وطني لديه مبادئ توجيهية للممارسين المخطئين الذين يخرجون عن مسارهم في ممارستهم للمهنة. لدى المجالس الطبية لجنة تحقيق ومجالس تأديبية للأطباء الذين لا يمارسون الطب دون تطبيق أخلاقيات الطب

كلمة الأخلاق مشتقة من الكلمة اليونانية “Ethnos” والتي تعني الشخصية والعادات. ترتبط ارتباطا وثيقا بكلمة “أخلاقي” المشتقة من الكلمة اللاتينية (mores) ولكنها مختلفة. تعني كل من (ethics) و (mores) عموما العادات والمعايير المقبولة اجتماعيا. لكن (ethics) تعني القوانين واللوائح والأنظمة الموضوعة، أما (mores) فهي النزعة الأخلاقية بداخل كل فرد.
الأخلاق هي فرع من فروع الفلسفة وتشمل القيم والمبادئ التوجيهية والقواعد واللوائح وتبرير هذه القيم والمبادئ التوجيهية. تهتم الأخلاق بمفهوم الصواب والخطأ.
العلاقة بين الأخلاق والعلوم هي بالتأكيد في صميم التفكير الفلسفي ويمكن تلخيصها في سؤال واحد: هل يجب أن نفعل كل ما في وسعنا القيام به؟
يتطلب التعقيد العالي للمشاكل التي تتناولها أخلاقيات الطب ، حوارا مستمراً متعدد التخصصات بين العلماء في الطب والدين والفلسفة والقانون والاقتصاد وعلم الاجتماع وعلم الأخلاق وعلم النفس والأنثروبولوجيا.
صاغ كلمة (Bio-Ethik) القس البروتستانتي الألماني والأخلاقيات فريتز جار، الذي استخدم المصطلح لاقتراح حتمية أخلاقية حيوية جديدة، تمتد إلى جميع الكائنات الحية حتمية كانط القاطعة لاحترام جميع الأشخاص.
لكن يعزى المعنى الحالي لأخلاقيات علم الأحياء إلى عالم الأورام الأمريكي فان رينسيلار بوتر، الذي استخدم هذا المصطلح في ورقة بعنوان أخلاقيات علم الأحياء: علم البقاء على قيد الحياة، وبعد ذلك في عمله الأكثر شهرة أخلاقيات علم الأحياء: جسر إلى المستقبل.
وفقا لبوتر، فإن بناء أخلاقيات يستند إلى المعرفة العلمية أمر ضروري لضمان بقاء الإنسان العاقل، والذي يمكن أن يكون مهددا إذا سمح للبحث بالمضي قدما دون رادع وغير مقيد.
تاريخياً في الولايات المتحدة، بدأ النقاش حول القضايا الأخلاقية بالفعل قبل فترة طويلة من الاختراقات في علم الوراثة: كان مدفوعا بأخبار الانتهاكات الجسيمة المرتكبة في العديد من التجارب السريرية، وهي في مستشفى الأمراض المزمنة اليهودي في بروكلين، ومستشفى ولاية ويلوبروك في نيويورك، وفي “دراسة توسكيجي الشهيرة لمرض الزهري غير المعالج في المرضى السود الذكور” التي بدأت في عام 1932 واستمرت حتى عام 1972.
كشفت الفظائع المرتكبة في التجارب على سجناء معسكرات الاعتقال في ألمانيا النازية بشكل كبير، قبل الأحداث اللاحقة التي دفعت إلى ظهور مصطلح “أخلاقيات علم الأحياء” في الأدبيات، عن الحاجة إلى التحقيق في العلاقة بين الأخلاق والعلوم.
كانت مدونة نورمبرغ أول وثيقة تكرس في قواعد محددة المبادئ الأخلاقية التي تحكم البحث في موضوع الإنسان. المدونة، التي على الرغم من أنها لم تحقق قيمة قانونية، لكن لها قيمة أخلاقية عالمية، وضعت لأول مرة المعايير التالية للتجارب البشرية:
الموافقة الطوعية للموضوع البشري ضرورية للغاية، وهذا يعني أنه:
- يجب إعطاء الشخص المعني معلومات مسبقة مفصلة عن طبيعة التجربة والغرض منها ومدتها ووسائلها ومخاطرها؛
- يجب تبرير التجربة من حيث الضرورة والنتائج المتوقعة وتجنب الإصابة؛
- يجب موازنة مخاطر التجربة بعناية مقابل الفوائد المتوقعة؛
- يجب أن يكون الموظفين الذين يقومون بالتجربة مدربين ومؤهلين بشكل مناسب؛
- يجب استخدام المعدات والمرافق المناسبة؛
- يجب أن يكون من الممكن إنهاء التجربة في أي وقت بمبادرة من الموضوع البشري أو العالم.
وبالتالي، فإن قانون نورمبرغ هو وثيقة تاريخية في تطوير الأخلاقيات الطبية، مما يمهد الطريق لمراجعة تدريجية وعميقة للعلاقة بين الطبيب والمريض من أجل التخلص من النهج الأبوي التقليدي لصالح مبادئ الموافقة وصنع القرار المشترك والتحالف العلاجي.
بالعودة إلى مسألة أصول أخلاقيات الطب، تجدر الإشارة إلى أن التفكير الأخلاقي في الطب يعود إلى فترة طويلة قبل نص بوتر. قسم أبقراط هو دليل مهم على ذلك. يحتوي القسم، الذي يعكس بوضوح فلسفة وثقافة وقت كان لمهنة الطب طابع هرمي، في مبادئها المتمثلة في عدم الإضرار (أي “عدم الإضرار” بالمريض) و “الإحسان” كحجر زاوية لنشاط الطبيب.
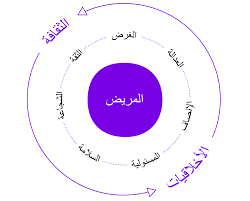
من المهم ذكر الركائز الأربع للأخلاقيات الطبية، وهي المبادئ الكبرى، التي توجه المهنيين الطبيين في تفاعلاتهم مع المرضى، والقرارات التي يتخذونها فيما يتعلق برعاية المرضى. يعد الفهم الراسخ لهذه الركائز أمرا ضرورياً لأي ممارس طبي:
أولا: الحكم الذاتي (الاستقلالية) [Autonomy]
- هي السلطة الممنوحة للمريض لاتخاذ قرارات عقلانية بشأن صحته. لكل فرد بالغ لديه عقل سليم الحق في تحديد ما يجب القيام به لجسمه.
- لا ينبغي إجبار أي شخص للرعاية الصحية على اتخاذ القرار. لاتخاذ قرار حكيم، يجب أن يفهم المريض مخاطر وفوائد الإجراء.
- يجب على المتخصصين في الرعاية الصحية تقديم موافقة مستنيرة للمريض للعلاج، وقبول الموقف عندما يرفض المريض العلاج لأسباب شخصية.
ثانيا: عدم الإيذاء [Non-maleficence]
- يشير إلى التزام الطبيب الصارم بعدم إيذاء المريض بأي شكل.
ثالثا: الإحسان [Beneficence]
- إنه ينطوي على تنفيذ الإجراء بقصد فعل الخير للمريض المعني. الطبيب ملزم بالتصرف لصالح المريض. إنه يدعم العديد من القواعد الأخلاقية لحماية حقوق الآخرين والدفاع عنها.
- يجب أن يكون أخصائيو الرعاية الصحية ماهرين بما فيه الكفاية، وأن يخضعوا لتعليم وتدريب صارمين وفعالين قبل تقديم الخدمة للمريض.
رابعا: العدالة [Justice]
- يشير إلى تقديم رعاية صحية غير متحيزة وممارسة الإنصاف عند تقديم العلاج للمريض. هذا يعني توفير علاج عادل ومنصف ومناسب للمرضى.
- يجب على مقدم الرعاية الصحية النظر في أربعة مجالات رئيسية عند النظر في العدالة:
-
-
-
- التوزيع العادل للموارد الشحيحة
- الاحتياجات المتنافسة
- الحقوق والالتزامات
- التعارضات المحتملة مع التشريعات المعمول بها
-
-
-
ملاحظة: قد يزيد البعض على هذه الركائز عدداً من المبادئ، مثل قول الحقيقة والسرية والموافقة المستنيرة وغيرها، ولكن جرى الاكتفاء بالركائز الأربع لأنها الأهم والمتفق عليها.

جائحة كورونا والتحديات الأخلاقية التي سببتها
في عام 2020، ضرب العالم بأسره وباء كوفيد-19. في ذروة الأزمة، ارتفع عدد المرضى بشكل كبير وسرعان ما نفدت أسرة المستشفيات. كما كان عدد العاملين في مجال الرعاية الصحية (الأطباء والممرضات) غير كاف للتعامل مع الزيادة في الحالات.
واجه العديد من العاملين الصحيين عبء العمل الإضافي بتفان كبير وشعور بالمسؤولية، مدركين أن حياة مرضاهم تعتمد أيضا على استعدادهم لبذل ساعات إضافية. لقد أعطوا الأولوية للإحسان لمرضاهم على رفاههم الشخصي. مرض العديد من العاملين في مجال الرعاية الصحية وتوفي العديد منهم.
في ذروة الوباء، عمل الطاقم الطبي والتمريضي من 12 إلى 14 ساعة في اليوم مرتدين أقنعة الوجه غير المريحة والأقنعة والمآزر. من الإنصاف افتراض أن التعب والإجهاد في العمل ربما أثرا على جودة الرعاية، وبالتالي الإحسان الفعلي للمرضى. يمكن أيضا افتراض أن جودة الرعاية المقدمة في بداية نوبة العمل كانت أعلى من تلك التي قدمها نفس العامل بعد 12 ساعة من العمل الشاق. وبالتالي، فإن ظروف العمل الفعلية قوضت كل من مبدأ الإحسان ومبدأ العدالة، والذي بموجبه يجب معاملة جميع المرضى على قدم المساواة.
علاوة على ذلك، كان الارتفاع في أعداد المرضى مرتفعا لدرجة أنه أدى إلى اختلال التوازن بين احتياجات الرعاية الصحية للسكان وتوافر موارد العناية المركزة. الوضع الذي حدث كان ولا يزال استثنائيا، لدرجة أنه تم تصنيفه على أنه “طب الكوارث”.
فيما يتعلق بالعناية المركزة، بالإضافة إلى معايير الحصول على الرعاية وإنهائها، التي تستند تقليديا إلى ملاءمة الرعاية وتناسبها، كان لا بد من تطبيق معايير العدالة التوزيعية والتخصيص المناسب للموارد الصحية المحدودة. لا يمكن تطبيق معيار “من يأتي أولا يخدم أولا” للوصول.
أجبر العاملون في مجال الرعاية الصحية على إجراء فرز غير عادي، حيث اضطروا في كثير من الأحيان إلى تطبيق معيار “متوسط العمر المتوقع”. في إيطاليا، أصدرت [SIAARTI] (الجمعية الإيطالية للتخدير والتسكين والإنعاش والعناية المركزة) “توصيات الأخلاقيات السريرية لتخصيص علاجات العناية المركزة، في ظروف استثنائية محدودة الموارد”. ترتكز التوصيات بقوة على المبادئ الأخلاقية، لتخفيف عبء الأطباء السريريين من اتخاذ قرارات ذاتية، ووضع معايير صريحة لتخصيص الموارد.
كما أدت حالة الطوارئ الوبائية إلى قضايا أخرى. لم يتمكن العديد من المرضى حتى من الوصول إلى المستشفى وتوفوا في المنزل أثناء انتظار سيارة إسعاف لم تصل أبدا. في تلك الحالات، لم يسترشد القرار بأي توصيات معينة ومحددة، ولكن ترك ببساطة للصدفة.
لحماية المرضى، أثناء إقامتهم في المستشفى، جرى قطع الاتصال بين المريض والأسرة والعاملين في مجال الرعاية الصحية ومقدمي الرعاية الصحية، على عكس أكثر من 20 عاما من ممارسة البحث والرعاية التي تهدف إلى تحسين تلك العلاقات لصالح المريض.
تُرك العديد من المرضى لمواجهة الموت بمفردهم، دون أي رعاية روحية أو دينية. نظراً لأن المستشفيات كانت مكتظة، قاموا بالكثير لتوفير الراحة الجسدية ولكن ليس لتوفير الرعاية النفسية والعاطفية؛ عادت الرعاية الصحية من رعاية الشخص بأكمله إلى التركيز على المرض وحده.
أثّرت كل هذه القرارات على المبادئ الأخلاقية والممارسة السريرية الجيدة في رعاية المرضى المزمنين. لقد عطلت حالة الطوارئ هذا النهج بشدة. لم يتمكن العديد من مرضى السرطان من إجراء فحوصاتهم الروتينية، وحدث الشيء نفسه للمرضى الذين يعانون من أمراض القلب أو مرض السكري.
تعرضت مبادئ الإحسان وعدم الإيذاء للخطر بشدة. تم بالفعل تسجيل زيادة في الوفيات الناجمة عن أمراض القلب والأوعية الدموية، وكذلك هو الحال في عدد الوفيات الثانوية للسرطان.
كذلك تطعيم كورونا جلب معه تحديات وأسئلة أخلاقية عديدة، سببت الجدل بين مختلف شرائح المجتمع، وكانت محل نقاش ساخن، مثلاً التطعيم الإجباري خرق حق المريض الأول في الحكم الذاتي والاستقلالية وحرية الاختيار، أو حتى مبدأ عدم الضرر نظراً لاحتمالية تسببه بضرر في المستقبل، بل حتى مبدأ العدالة قد جرى الإخلال به بسبب عدم توزيع التطعيمات على جميع البشر بسكل عادل.

في الختام، نأمل أن نتمكن من استخلاص بعض الدروس من هذه المأساة. أولا، يجب أن نعزز البعد الإنساني للعلاقة بين الطبيب والمريض. أدى التركيز على الأداء والربح إلى تقليل الوقت المتاح للاستماع إلى المرضى وأفراد أسرهم. يجب على المهنيين الصحيين اتخاذ الخطوة الشجاعة المتمثلة في تعزيز العلاقة مع مرضاهم وإعطاء الأولوية للجودة على الكمية.
الأخلاقيات الطبية ليست مجرد مسألة تخص الممارس الصحي لوحده ولكنها مسؤولية المجتمع بأسره. يعلمنا الوباء أن السلوك المسؤول لكل واحد منا يلعب دورا رئيسيا في الممارسة الطبية الأخلاقية. يجب أن تكون مبادئ الأخلاقيات الطبية والإحسان وعدم الإيذاء معروفة بشكل أفضل وفهمها وتطبيقها ليس فقط من قبل العاملين الصحيين ولكن من قبل جميع الأشخاص.
أخيرا وليس آخرا، فإن التوقعات الموضوعة على الأطباء اليوم عالية جدا، لذلك يجب الاستثمار أكثر في التدريب على القضايا الأخلاقية في الطب، لضمان أن تكون الأجيال الجديدة من الأطباء وغيرهم من المهنيين الصحيين، جاهزة بشكل أفضل لمواجهة التحديات الجديدة لأخلاقيات الطب.
*غسان علي بوخمسين ، صيدلاني أول ، مستشفى جونز هوبكنز.
 علوم القطيف مقالات علمية في شتى المجالات العلمية
علوم القطيف مقالات علمية في شتى المجالات العلمية

موضوع رائع وفي غاية الأهمية. وذلك لما أصبحت عليه بعض الممارسات الطبيّة التي الهدف منها الكسب غير المشروع والشخصي البحت..شكرًا دكتور غسّان والله يعطيك العافية نظير كل هذه الجهود التي تبذلها في سبيل رفع وتعزيز مستوى الوعي بهذه الحوانب الحسّاسة والحيوية في حياة الناس