علم الأدوية (Pharmacology) هو العلم الذي يدرس الأدوية وتأثيرها على الكائن الحي، وهذا العلم ينقسم الى قسمين رئيسين:
الأول يدرس كيفية تفاعل الجسم مع الأدوية، أي رحلة الدواء في الجسم من مرحلة دخوله الى الدورة الدموية إلى مرحلة خروجه من الجسم، وهو ما يعرف بعلم حركية الدواء (Pharmacokinetics PK) ، والثاني يدرس كيفية تأثير الأدوية على الجسم أو مايسمى بعلم (Pharmacodynamics PD) أو علم الديناميكية الدوائية ، أي الميكانيكية أو الآلية الجزيئية التي يوثر فيها الدواء على خلايا وأنسجة الجسم على المستوى الخلوي، ويتداخل في ذلك مع علمي الفسيولوجيا والكيمياء الحيوية.

[سنكتفي في هذا المقال، بالحديث عن القسم الأول وهو حركية الدواء (Pharmacokinetics) في جسم الإنسان، ونترك القسم الثاني لمقال لاحق إن شاء الله].
رحلة الدواء داخل جسم الإنسان، تنقسم الى أربعة مراحل مهمة. هي : الامتصاص (Absorption)، التوزيع (Distribution) ، الأيض (Metabolism) ، الإفراز (Excretion) . والتي يشار إليها مجتمعة باسم (ADME) ، وهذه المراحل مهمة جداً في فهم حركة الدواء في الحسم، ومن ثم تصميم وتصنيع واختيار الدواء الأكثر فعالية والذي ينتج آثارًا جانبية أقل.
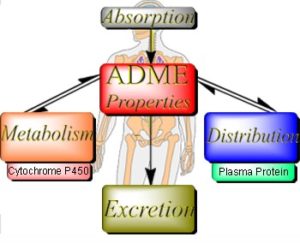
المرحلة الأولى هي الامتصاص (Absorption)
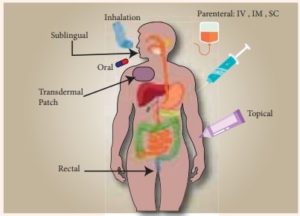
تُمتَص الأدوية عندما تنتقل من موقع الإعطاء إلى الدورة الدموية في الجسم. بعض الطرق الأكثر شيوعًا لإعطاء الأدوية هي عن طريق الفم (مثل ابتلاع قرص البنادول) ، أو العضل (لقاح الأنفلونزا في عضلة الذراع) ، أو تحت الجلد (حقن الأنسولين تحت الجلد مباشرة) ، أو الوريد ( العلاج الكيميائي من خلال الوريد) أو عبر الجلد (رقعة جلدية).
هذه المرحلة مهمة جداً في حركية الدواء ، فأي عامل يؤثر على الامتصاص قد يتسبب في فشل الدواء في إعطاء مفعوله المطلوب، والأمثلة على هذه العوامل عديدة، مثلاً تأثير أغذية أو أدوية على امتصاص الدواء في السبيل الهضمي، أو وجود مشكلة بالجهاز الهضمي تعيق امتصاص الأدوية بفعالية.
يهتم مصممو ومصنعو الدواء، باختيار الصيغة الدوائية الأفضل، التي تحقق نسبة الامتصاص المناسبة، من حيث الشكل الصيدلاني والتركيبة الكيميائية، لإعطاء التأثير العلاجي المطلوب.
المرحلة الثانية هي مرحلة التوزيع (Distribution)
في أغلب الأحيان ، يكون مجرى الدم هو وسيلة نقل الأدوية في جميع أنحاء الجسم، فبعد أن يدخل الدواء الدورة الدموية يصل الى كل خلية في الجسم تقريباً. خلال هذه المرحلة ، يمكن أن تحدث آثار جانبية، عندما يكون تأثير الدواء في مكان آخر غير الهدف المطلوب. مثلاً، عند تناول دواء مسكن للألم، قد يكون العضو المستهدف عبارة عن عضلة مؤلمة في الساق. يمكن أن يكون تهيج المعدة من الآثار الجانبية، بسبب تأثر جدار المعدة بالدواء.
تواجه بعض الأدوية الموجهة للجهاز العصبي المركزي حاجزًا لا يمكن اختراقه تقريبًا، يسمى حاجز الدم في الدماغ (Blood Brain Barrier BBB) الذي يحمي الدماغ من المواد التي يحتمل أن تكون خطرة مثل السموم أو الفيروسات. لحسن الحظ، ابتكر علماء الكيمياء الدوائية والصيدلانيات طرقًا مختلفة، عن طريق التغيير في تركيبة الأدوية الكيميائية، لإيصالها عبر الحاجز الدموي الدماغي، لتعطي مفعولها في الدماغ.
تشمل العوامل الأخرى التي يمكن أن تؤثر على عملية التوزيع، جزيئات البروتين مثل الألبومين (albumin) في الدم التي يمكن أن تجعل جزيئات الدواء غير فعالة عن طريق الالتصاق بها. وهذه المرحلة من حركية الدواء في الجسم، يدرسها مصنعو الدواء بدقة، لضمان التاثير المطلوب للعلاج وضبط الجرعة بدقة وتقليل الأعراض الجانبية المحتملة في الحالات المرضية المختلفة.
المرحلة الثالثة هي مرحلة الأيض أو الاستقلاب (Metabolism)
بعد أن جرى توزيع الدواء في جميع أنحاء الجسم ، يجري أيض الدواء أو استقلابه ، كل ما يدخل مجرى الدم – سواء تم ابتلاعه أو حقنه أو استنشاقه أو امتصاصه من خلال الجلد – يُنقل إلى مصنع المعالجة الكيميائية في الجسم ، وهو الكبد. فهناك ، تتفاعل الأدوية كيميائيًا، وتلتصق ببعضها، ويجري عليها عدة عمليات بيوكيميائية ، وتتحول بواسطة الإنزيمات، الى مواد أخرى قد تكون أكثر أو أقل فاعلية من الدواء المتناول.
تعتبر هذه المرحلة، من أعقد وأهم المراحل على الإطلاق، إذ يمكن أن تسبب الاختلافات الجينية بين المرضى ، الى زيادة أو نقص في النشاط الإنزيمي ، مما يؤثر على استقلاب الأدوية، وبالتالي زيادة أو نقصان فعالية الدواء، وهذا أنتج علماً فرعياً جديداً، وهو علم الأدوية الوراثي (pharmacogenetics) ويعتبر هذا العلم احد الأدوات المهمة في تطور وتكامل ما صار يعرف بالطب الشخصي (personalized medecine) أو الطب الدقيق (Precision medecine).
قد تتداخل الأطعمة والأعشاب، مع قدرة الجسم على استقلاب الأدوية الأخرى، مثل التداخلات الدوائية (drug-drug interacion) أو التداخلات بين الأعشاب والأدوية (drug- herbal interactin) او التداخلات بين الأدوية والأغذية (drug- food interaction).
المرحلة الأخيرة هي الإفراز (Excretion)
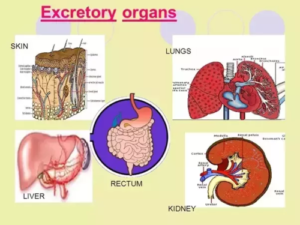
تحدث هذا العملية عن طريق البول أو البراز. من خلال قياس كميات الدواء في البول وكذلك في الدم، يمكن للصيادلة الإكلينيكيين حساب كيفية إفراز الجسم للدواء ، مما يؤدي إلى تغيير الجرعة الموصوفة أو حتى الدواء. مثلاً، إذا أفرز الجسم الدواء بسرعة أكبر من المطلوب ، فقد تكون هناك حاجة إلى جرعة أعلى، أو اذا كان هناك تداخل دوائي أدى الى تراكم الدواء في الجسم وعدم إفرازه، عندها يجب تقليل الجرعة أو إيقاف الدواء لمنع المضاعفات.
بعد هذا الاستعراض الموجز لرحلة الدواء في الجسم، سنطرح أمثلة عملية لتوضيح الفكرة:
في مرحلة الامتصاص، لو أردنا دواءً سريع الامتصاص لتسكين الألم، الأفضل أن يكون على هيئة أقراص فوارة أو شراب أو كبسولات فهي أسرع امتصاصا من الحبوب الصلبة، أما الحقن الوريدية فهي الأسرع على الاطلاق، لأنها تدخل الدورة الدموية مباشرة، لذلك هي المفضلة في حالات الطوارئ والتنويم. أما إذا أردنا تأثيراً موضعياً لمنطقة ما، دون التاثير على بقية الجسم لتقليل الأثر غير المرغوب للدواء ، يمكن استخدام القطرات والمراهم للعين أو الأذن، او البخاخات للأنف والفم لعلاج القصبة الهوائية والرئة، أو الكريمات والغسول للجلد، أو التحاميل والحقن الشرجية للقولون.
أما مرحلة التوزيع، يمكن اختيار الدواء الذي لا يتوزع لكافة أنحاء الجسم، ولايعبر الحاجز المخي ويسبب أعراضاً عصبية مزعجة مثل النعاس والدوخة وغيرها، وهذا مهم في كثير من الأدوية، يقلل من الأعراض الجانبية ويزيد من تقبل المريض للدواء.
مثال آخر، في الأدوية لعلاج الإنتانات الميكروبية (microbial inflections) ، من المهم اختيار العلاج الذي يصل بتراكيز عالية للعضو المستهدف، لكي يعالج الحالة المرضية، فالأدوية التي تصل بتراكيز عالية للدماغ او البروستاتا او المرارة تعتبر هي الأدوية المطلوبة لعلاج الإنتانات في هذه الأعضاء ، وهذا يعتبر عامل مهم في نجاح العلاج الدوائي.
أما في مرحلة الأيض، مثلاً، مريض لديه اعتلال بالكبد، يفضل إعطاؤه دواء لايحصل له استقلاب بالكبد، أو تقليل الجرعة أو زيادتها، في حالة وجود طفرات جينية عند المريض تسبب زيادة أو نقصان في تكسير الدواء، مما يؤدي إلى زيادة أو نقصان في فاعليته، ومراجعة الأدوية الأخرى التي يتناولها المريض، لاحتمالية وجود تعارض بينها في التسبب في زيادة أو نقص أيض الأدوية الأخرى،،،،
مثلاً، يُستقلب الباراسيتامول (ويعرف تجارياً بنادول او فيفادول) بصورة أساسية في الكبد، حيث تتضمن مستقلباته الأساسية مترافقات الكبريتات والغلوكورونيد الخاملة التي تُفرز كلويا. ولكن تبقى كمية صغيرة نسبياً تستقلب بنظام السيتوكروم «P450» الكبدي وينتج المستقلب (NAPQI) المسؤول عن التأثيرات السامة للباراسيتامول.
يقوم الحمض الأميني جلوتاثيون باختزال المستقلب الناتج ثم يخرج في البول بعد ترافقه مع السيستيين وحمض المركابتوبوريك. لذلك ينبغي الحذر الشديد من تجاوز الجرعة القصوى خلال 24 ساعة وهي 4 غرامات من الباراسيتامول للشخص البالغ, وقد تقل الجرعة مع ضعف الكبد أو الكلى أو وجود أدوية تسبب ارتفاع تركيز الدواء.
أما في مرحلة الإفراز، في حالة الفشل الكلوي مثلاً، ينبغي حساب جرعة الدواء المفرز عن طريق الكلى حسب وظيفة الكلى، وتغيير الدواء في حالة وجود بديل يفرز عن طريق الكبد والبراز ولايمر عبر الكلى، اما في حالة ضعف الكبد، فالأمر يزداد صعوبة وتعقيداً لأنها المصنع الذي يقوم بعملية الأيض كاملة وجزء من الإفراز، فهذه الفئة من المرض تحتاج مراقبة دقيقة من الطبيب والصيدلي الاكلينيكي لتجنب المضاعفات الناتجة من الأدوية.
؛؛يمر الدواء في رحلته في جسم الإنسان، بمراحل متعددة ومتشابكة، توثر على فاعليته وتأثيره العلاجي، ومن الضروري فهم هذه الآلية ودراستها بكل تفاصيلها، للوصول للدواء المناسب الذي يعطي الفعالية المطلوبة ويسبب أقل أضرار جانبية ممكنة؛؛
*غسان علي بوخمسين ، صيدلاني أول ، مستشفى جونز هوبكنز.
 علوم القطيف مقالات علمية في شتى المجالات العلمية
علوم القطيف مقالات علمية في شتى المجالات العلمية

احسنت فصلت واجملت ووضحت
ما شاء الله مقال علمي مختصر عن رحلة الدواء بالجسم ومفيد جدا الله يعطيك العافية د. غسان